

Амбулаторное лечение всех форм заболеваний вен по уникальным
эндоваскулярным минимально инвазивным бесшовным технологиям
|


Опубликовано в журнале «Ангиология и сосудистая хирургия» No1, 2014
Анализ эффективности радиочастотной облитерации с учетом диаметра целевой вены: многоцентровое ретроспективное продольное когортное исследованиеAnalysis of the effectiveness of radiofrequency obliteration with the diameter of the target vein: a multicenter retrospective longitudinal cohort studyД.м.н., проф. Шайдаков Е.В.1, Григорян А.Г.1,2, Илюхин Е.А.2, Булатов В.Л.1,2, Гальченко М.И.3
Shaidakov E.V., MD, Ph.D. Prof.1, Grigorian A.G. MD1,2, Ilyukhin E.A. MD2, Bulatov V.L. MD1,2, Galchenko M.I.3
Для корреспонденции: Григорян Арсен Грачьяевич 197372, Россия, Санкт-Петербург, ул. Комендантский пр. 20-3-85 grigoryan.ars@gmail.com +7921-888-45-71 Ключевые слова: эндовенозная термооблитерация, радиочастотная облитерация, стриппинг, флебэктомия, комбинированная конечная точка, большая подкожная вена. Key words: Endovenous thermal obliteration, radiofrequency obliteration, stripping, phlebectomy, composite endpoint, great saphenous vein. Реферат.Введение. Данные о влиянии диаметра целевой вены на эффективность радиочастотной облитерации (РЧО) в современной литературе ограничены. Настоящее исследование было спланировано для оценки эффективности и особенностей течения послеоперационного периода с учетом диаметра целевых вен, а так же сравнения РЧО и стриппинга вен большого диаметра. Цель исследования. Сопоставить результаты РЧО и классической флебэктомии в лечении варикозной болезни на сроке наблюдения в 1 год по комбинированной конечной точке. Материалы и методы. Анализ проведен на материале многоцентрового проспективного нерандомизированного исследования. В 3-х специализированных клиниках пролечено 218 пациентов. РЧО выполнено у 108, флебэктомия у 110 пациентов. Использована комбинированная конечная точка (ККТ), включающая четыре компонента: технический исход на сроке наблюдения в 1 год, боль, подкожные кровоизлияния, парестезии. Группы пациентов, перенесших РЧО и флебэктомию, разделены на 2 подгруппы по диаметру целевой вены с границей в 14 мм. Статистический анализ: Использованы методы непараметрической статистики (таблицы сопряженности, критерий χ2, рассчитано отношение шансов (ОШ) наступления хорошего исхода с 95% доверительным интервалом. Для оценки динамики боли использован интеллектуальный анализ данных (кластерный анализ). Результаты. «Флебэктомия ≥ 14 мм» и «РЧО ≥ 14 мм». Частота наступления хорошего исхода в подгруппах составила 20 (30,8%) и 61 (95,3%) соответственно. Различия статистически значимы, p < 0,0001. Отношение шансов наступления хорошего исхода между подгруппами РЧО и флебэктомии составило: ОШ = 45,8 95% ДИ (44,5 – 47,0). «РЧО ≥ 14 мм» и «РЧО < 14мм». Частота хорошего исхода в подгруппах составила 25 (39,1%) и 17 (38,6%) соответственно. Различия статистически незначимы, p = 0,24. Отношение шансов наступления хорошего исхода между подгруппами РЧО составило: ОШ = 0,98 95% ДИ (0,18 – 1,77). Сравнительный анализ исходов РЧО между клиниками. Частота хорошего исхода в первой клинике 50 (92,6%), во второй 34 (87,2%), в третьей 13 (86,6%). Различия статистически не значимы, p = 0,7. Кластерный анализ динамики боли после вмешательства. Кластеры с умеренной болью составили пациенты после флебэктомии. В этих кластерах выявлена ассоциация интенсивности боли с увеличенным ИМТ и большим диаметром вены. Выводы. 1) РЧО вен большого диаметра по наступлению хорошего исхода по ККТ превосходит классическую флебэктомию. 2) При РЧО частота хорошего исхода по ККТ не зависит от диаметра целевой вены. 3) Выраженный болевой синдром после флебэктомии ассоциирован с избыточным весом или ожирением и большим диаметром вены. Введение.Радиочастотная облитерация (РЧО) один из основных методов устранения патологического рефлюкса по несостоятельной сафенной вене и является альтернативой классической флебэктомии [1]. По данным Millenium Research Group в США в 2008 году в 95% случаев пациентам с варикозной болезнью (ВБ) выполнялась эндовазальная термооблитерация и только в 5% классическая флебэктомия. В Великобритании в тот же период при хирургическом лечении варикозной болезни флебэктомия выполнялась в 80 случаев, термооблитерация в 20% [2]. По результатам отечественного обсервационного исследования СПЕКТР, представленным на 9-й конференции Ассоциации флебологов России в мае 2012 г., российские флебологи в 40% в качестве основы для операции по поводу варикозной болезни методом выбора определили эндоваскулярные вмешательства, а в 60% классическую флебэктомию [3]. В Нидерландах департамент здравоохранения заключает договор с клиниками на лечение варикозной болезни только при условии применения методов эндовазальной термооблитерации в 90% случаев [4]. Наиболее высоким уровнем доказательности при сравнении эффективности методов лечения обладают проспективные рандомизированные и нерандомизированные исследования [5]. На сегодняшний день опубликовано только одно рандомизированное проспективное исследование по сравнению РЧО ClosureFAST и стриппинга [6]. Данные о влиянии диаметра целевой вены на эффективность РЧО и течение послеоперационного периода в современной литературе ограничены. В последних рекомендациях американского венозного форума 2011 года ограничением к выполнению РЧО является диаметр сафенной вены более 15 мм., в связи с увеличением риска неполной облитерации и развития флебита целевой вены. Частота таких осложнений не описана [7]. На сегодняшний день опубликованы только одно исследование со сравнительным анализом результатов применения РЧО на венах с диаметрами вен до 12 мм. и больше 12 мм. [8]. Хирургические методы устранения вертикального рефлюкса могут сопровождаться негативными эффектами и осложнениями. Наиболее часто в послеоперационном периоде встречаются умеренный болевой синдром, экхимозы, гиперпигментация кожи и преходящие парестезии [9]. До настоящего времени в клинических исследованиях по флебологии применялись однокомпонентные конечные точки. Последние позволяют достоверно оценить только один исход воздействия – или клинический, или анатомический. Анализ вторичных конечных точек оказывается менее достоверным. Между тем эти точки могут иметь не меньшее клиническое значение, чем первичная. Представляется актуальным применение комбинированной точки, включающей несколько наиболее важных анатомических и клинических исходов РЧО и флебэктомии [10; 11]. Настоящее исследование было спланировано для анализа эффективности РЧО, сравнительной оценки эффективности РЧО и стриппинга, а так же изучения особенностей течения послеоперационного периода в зависимости от диаметра большой подкожной вены. Цель исследования.Сопоставить результаты РЧО и классической флебэктомии в лечении варикозной болезни на сроке наблюдения в 1 год по комбинированной конечной точке. Задачи.
Материалы и методы.Дизайн: многоцентровое ретроспективное продольное когортное исследование. Материалы исследования представлены в соответствии с рекомендациями для обсервационных исследований STROBE [12]. Анализ выполнен на материале многоцентрового проспективного нерандомизированного исследования по сравнению РЧО и классической флебэктомии [13]. Исследование проведено в одной государственной и двух частных клиниках г. Санкт-Петербург, Россия. Исследование получило одобрение этического комитета ФГБУ НИИ ЭМ СЗО РАМН. Вмешательства выполнялись хирургами, имеющими значительной опыт применения эндоваскулярных методов и классической флебэктомии. В период с 08.2009 по 08.2010 лечению подверглись 218 неотобранных пациентов старше 18 лет с подтвержденной первичной несостоятельностью большой подкожной вены (БПВ) класса С2, С3 по классификации CEAP на одной из конечностей. Обеспечена стратификация пациентов по тяжести заболевания за счет критерия включения по CEAP. Ультразвуковым признаком несостоятельности принята продолжительность рефлюкса по БПВ в положении стоя при дистальной компрессионной пробе более 0,5 сек. Выполнено 108 РЧО и 110 флебэктомий. Критерии включения:
Для проведения анализа группы пациентов, перенесших РЧО и флебэктомию, разделены на 2 подгруппы каждая: с диаметром вены < 14 мм. и ≥ 14 мм. Выполнен сравнительный анализ результатов лечения в подгруппах «флебэктомия ≥ 14 мм» (65 пациентов) и «РЧО ≥ 14 мм» (64 пациента), в подгруппах «РЧО ≥ 14 мм» (64 пациента) и «РЧО < 14мм» (44 пациента). Выполнен сравнительный анализ исходов РЧО по комбинированной конечной точке между клиниками. Диаметр БПВ в приустьевом отделе измерялся в пределах 3 см. от места впадения ее в бедренную вену, что соответствует международному консенсусу по ультразвуковой диагностике заболеваний вен нижних конечностей. [16] Критерием сравнения выбрана комбинированная конечная точка (ККТ), включающая четыре компонента. В качестве компонентов ККТ определены три клинических негативных эффекта проведенного вмешательства (боль, кровоизлияния и парестезии), а так же технический исход. Технический исход вмешательства определялся по наличию или отсутствию реканализации в группе РЧО, а так же отсутствию целевой вены или обнаружению резидуальных фрагментов в группе флебэктомии через год после вмешательства в средней трети бедра на контрольном ультразвуковом исследовании. Реканализация целевой вены или выявление ее резидуальных фрагментов через год после вмешательства при контрольном ультразвуковом исследовании расценивалось как неблагоприятный технический исход. Благоприятный технический исход обозначен переменной А, неблагоприятный – В (номинальная шкала). Интенсивность боли в бедренном сегменте (зона проведения вмешательства) оценивалась на первые сутки после операции по 10-ти балльной цифровой рейтинговой шкале (ЦРШ). Шкала градуирована от «0» (нет боли) до «10» (максимально возможная боль). Интервал 1-3 балла определен как «слабая» боль, 4 – 6 – «средняя», ≥ 7 баллов – «сильная» боль. При сравнении подгрупп РЧО и флебэктомии порог отсечения уровня боли для хорошего результата определен в 3 балла по ЦРШ, при сравнении подгрупп РЧО с разными диаметрами вен между собой (в связи со сходными показателями боли) - в 1 балл. Площадь подкожных кровоизлияний в проекции БПВ на бедре измерялась в см2 на 1 сутки после процедуры с применением размеченной прозрачной полиэтиленовой пленки (шкала отношений). Наличие парестезий оценивалось на основании жалоб пациента о наличии зон пониженной чувствительности в проекции БПВ на бедре. Для корректной интерпретации данных построены ранговые шкалы с дополнительными обозначениями (Таблица 1). Таблица 1. Обозначение эффектов вмешательства для построения ранговых шкал.
* - порог отсечения уровня боли (3 балла) при сравнении подгрупп стриппинга и РЧО ** - порог отсечения уровня боли (1 балл) при сравнении подгрупп РЧО с разными диаметрами вен. Таким образом, комбинированная конечная точка позволяет описать 16 исходов вмешательства с различным сочетанием компонентов: технический исход, боль, подкожные кровоизлияния, парестезии. Исходы по ККТ определены как «хорошие», «удовлетворительные» и «неудовлетворительные». Возможные исходы представлены в таблице 2. Таблица 2. Возможные комбинации компонент в комбинированной конечной точке (возможные исходы вмешательства).
Все исходы с реканализацией или обнаружением резидуальных фрагментов целевой вены, выраженной болью, подкожными кровоизлияниями и парестезиями в послеоперационном периоде расценены как неудовлетворительные. Удовлетворительными признаны результаты с благоприятным техническим исходом, болевым синдромом, но обширными подкожными кровоизлияниями и парестезиями. К хорошим отнесли результаты с благоприятным техническим исходом, отсутствием болевого синдрома, но с подкожными кровоизлияниями и парестезиями. Дополнительно проведен сравнительный анализ динамики уровня боли в течение 7 суток после операции в подгруппах «флебэктомия ≥ 14 мм» и «РЧО ≥ 14 мм». В каждой исследуемой группе были пациенты с выраженной болью и с отсутствием боли в проекции БПВ на бедре. Сравнение медиан уровней боли по критерию Манна-Уитни малоинформативно при анализе причин различной интенсивности болевого синдрома. Такой анализ возможен при разделении групп на кластеры. Статистический анализ: Для расчетов использован статистический программный пакет KNIME (The Konstanz Information Miner), KNIME Desktop, версия 2.5.4 [17; 18]. Оценка достаточности объема выборки выполнена по таблице сопряженности частот исходов по ККТ с помощью формулы Лера. Использованы методы непараметрической статистики (таблицы сопряженности с оценкой по критерию χ2, рассчитано отношение шансов (ОШ) наступления хорошего исхода с 95% доверительным интервалом. Для оценки динамики боли между подгруппами «флебэктомия ≥ 14 мм» и «РЧО ≥ 14 мм» использован интеллектуальный анализ данных (кластерный анализ). Количество кластеров определено с помощью алгоритма X-means и индекса Xie-Beni. Уровень боли оценивался в проекции большой подкожной вены на бедре по 10 бальной цифровой рейтинговой шкале. Для выявления факторов, влияющих на увеличение интенсивности болевого синдрома, было построено дерево решений. Результаты.Оценка достаточности выборки.Выполнена по таблице сопряженности частот исходов по комбинированной конечной точке с помощью формулы Лера. Имеющаяся выборка обеспечивает 90% мощность исследования при выявлении 30% разности между подгруппами РЧО и флебэктомии и 80% мощность при выявлении 30% разности между подгруппами РЧО с разными диаметрами вен (5% уровень значимости, стандартизованная разность 0,6). Характеристика участников исследования.Подгруппа «флебэктомия ≥ 14 мм» составила 65 пациентов, «РЧО ≥ 14 мм» - 64 пациента, «РЧО < 14мм» - 44 пациента. Характеристика пациентов представлена в таблице 3 и таблице 4. Таблица 3. Демографические характеристики участников исследования «РЧО ≥ 14 мм» и «флебэктомия ≥ 14 мм».
Примечание: зеленым фоном выделены параметры со статистически значимыми различиями между группами. В подгруппах «РЧО ≥ 14 мм» и «флебэктомия ≥ 14 мм» статистически достоверных различий между диаметрами вен в приустьевом отделе не было (p = 0,34). Медиана ИМТ в подгруппах «РЧО ≥ 14 мм» и «флебэктомия ≥ 14 мм» составила 27 и 25,9 соответственно, различие статистически значимо на уровне p < 0,0001. При этом ИМТ был несколько выше в группе РЧО. Таблица 4. Демографические характеристики участников исследования «РЧО ≥ 14 мм» и «РЧО < 14мм».
Примечание: зеленым фоном выделены параметры со статистически значимыми различиями между группами. Медиана диаметров вен в приустьевом отделе в подгруппах «РЧО ≥ 14 мм» и «РЧО < 14мм» составила 15 мм и 12 мм соответственно, различие статистически значимо на уровне p < 0,0001. В обеих группах не зарегистрированы осложнения, потребовавшие госпитализации или дополнительных назначений. 1. Сравнительный анализ результатов лечения в подгруппах «флебэктомия ≥ 14 мм» и «РЧО ≥ 14 мм».Частота хорошего, удовлетворительного и неудовлетворительного исходов для подгруппы «флебэктомия ≥ 14 мм» составила 20 (30,8%), 41 (63,1%) и 4 (6,2%), для «РЧО ≥ 14 мм» 61 (95,3%), 0 (0,0%) и 3 (4,7%) соответственно. Частоты исходов РЧО и флебэктомии по комбинированной конечной точке представлены в таблице 5. Таблица 5. Частоты исходов РЧО и флебэктомии по комбинированной конечной точке.
2. Сравнительный анализ результатов лечения в подгруппах «РЧО ≥ 14 мм» и «РЧО < 14мм».Частота хорошего, удовлетворительного и неудовлетворительного исходов для «РЧО ≥ 14 мм» составила 25 (39,1%), 36 (56,3%) и 3 (4,7%), для «РЧО < 14 мм» 17 (38,6%), 21(47,7%) и 6 (13,6%) соответственно. Частоты исходов «РЧО ≥ 14 мм» и «РЧО < 14мм» по комбинированной конечной точке представлены в таблице 6. Таблица 6. Частоты исходов «РЧО ≥ 14 мм» и «РЧО < 14мм» по комбинированной конечной точке.
Различия по частоте наступления хорошего исхода по комбинированной конечной точке между группами «РЧО ≥ 14 мм» и «РЧО < 14мм» статистически не значимы. При уровне ошибки первого рода ≤ 0,05 и числе степеней свободы df = 2 значение χ2 составило 2,9 (p = 0,24). Отношение шансов наступления хорошего исхода между подгруппами РЧО составило: ОШ = 0,98 95% ДИ (0,18 – 1,77). 3. Сравнительный анализ исходов РЧО по комбинированной конечной точке между клиниками.Проведен сравнительный анализ результатов РЧО, выполненной специалистами 3 клиник, участвующих в исследовании. Частота наступления хорошего, удовлетворительного и неудовлетворительного исходов составила в первой клинике 50 (92,6%), 0 (0%) и 4 (10,2%), во второй клинике 34 (87,2%), 1 (2,6%) и 4 (10,2%), в третьей 13 (86,6%), 1 (6,7%) и 1 (6,7%). Частоты исходов представлены в таблице 7. Таблица 7. Частоты исходов РЧО в трех клиниках по комбинированной конечной точке.
Различия по частоте наступления хорошего исхода статистически не значимы. При уровне ошибки первого рода ≤ 0,05 и числе степеней свободы df = 4 значение χ2 составило 2,4 (p = 0,7). 4. Интеллектуальный (кластерный) анализ динамики боли по ЦРШ в течение 7 дней между подгруппами «флебэктомия ≥ 14 мм» и «РЧО ≥ 14 мм».Проведен сравнительный кластерный анализ динамики боли по ЦРШ в течение 7 суток. В соответствии с динамикой уровня боли пациенты, вне зависимости от проведенного вмешательства, разделены на 4 кластера. В первом кластере слабая боль была только в течение первых 2 суток, с 3 по 7 сутки боль отсутствовала. В четвертом кластере слабая боль была в течение 5 суток после операции. В третьем кластере: средняя боль с 1 по 4 сутки после вмешательства, слабая с 4 по 6 сутки. Во втором кластере: средняя боль только первые 2 суток после вмешательства, слабая с 3 по 6 сутки. К 7 суткам после вмешательств боль отсутствовала во всех кластерах. Динамика боли по кластерам в течение 7 суток после вмешательства представлена на рис. 1. Рис. 1. Динамика кластеров в течение 7 суток после вмешательств.
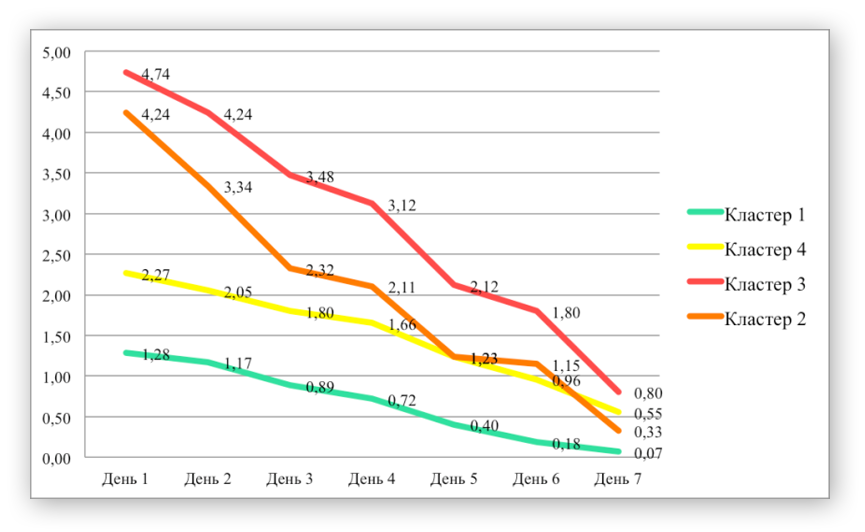
Первый и четвертый кластер включают низкие показатели уровня боли, второй и третий – высокие. Распределение пациентов по кластерам: первый - 32%, второй - 17%, третий - 18%, четвертый - 33%. В первом кластере число пациентов после РЧО составило 93% (39), после флебэктомии 7% (3). В четвертом кластере РЧО 60% (25), флебэктомия 40% (17). Во втором и третьем кластерах были пациенты только после флебэктомии 100% (45). Было построено дерево решений для выявления факторов, влияющих на увеличение интенсивности болевого синдрома. Для флебэктомии установлена статистически значимая зависимость формирования выраженного болевого синдрома (кластеры 2 и 3) от диаметра целевой вены и ИМТ ( ≥ 27,4). При уровне ошибки первого рода ≤ 0,05 значение χ2 составило 55,1 (p < 0,0001). Обсуждение.В ходе нашего исследования было обнаружено явное преимущество РЧО над классической флебэктомией в отношении частоты наступления хорошего исхода по ККТ. При обработке данных в таблице сопряженностей, отношение шансов наступления хорошего исхода составило: ОШ = 45,8 95% ДИ (44,5 – 47,0). Этот результат, по всей видимости, обусловлен тем, что при радиочастотной облитерации нет кровоизлияний за счет обрыва притоков БПВ и перфораций венозной стенки. Понятие «вена большого диаметра» не имеет общепринятого определения. Согласно рекомендациям Американского венозного форума от 2011 г. оптимальным диапазоном диаметров вен для эффективного проведения РЧО является 2 - 15мм [7]. Граница в 15 мм указана как возможное относительное противопоказание для проведения радиочастотной термооблитерации. В своей практике на сегодняшний день мы пришли к условному ограничению по диаметру вены для РЧО в 20 мм. Вместе с тем, в нашем материале частота встречаемости вен ≥ 15мм оказалась недостаточной для проведения корректного анализа. В связи с этим границей разделения пациентов на подгруппы по диаметру целевой вены было выбрано ближайшее к 15 мм значение, обеспечивающее достаточный для статистического анализа объем выборки – 14 мм. Исследование имеет ряд ограничений:
Заключение (выводы):
Благодарность, конфликт интересов.Конфликт интересов: Коллектив авторов заявляет об отсутствии конфликта интересов в определении структуры исследования, при сборе, анализе и интерпретации данных.Участие авторов:
Литература.
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Powered by WSM 3.0 |
© 2012-2020 Шайдаков Евгений Владимирович |